GMAのこれまでとこれから:GMAのクリニカルパール探求

アダカラムインタビュー記事シリーズ
GMA 20年をこえる臨床知見からの提言
全国の先生方より、消化器および皮膚領域における最新の診療状況を踏まえた上で、様々な視点から顆粒球吸着療法(GMA)の日常診療における活用方法や工夫、メリットや課題についてお話いただきます。
IBD:炎症性腸疾患、UC:潰瘍性大腸炎、CD:クローン病、PP:膿疱性乾癬、PsA:乾癬性関節炎(関節症性乾癬)
※先生のご所属先および役職、治療指針等は掲載時点の情報です
自治医科大学附属さいたま医療センターにおけるIBD診療の実際
自治医科大学附属さいたま医療センターは、人口に対して医師数が少ないとされる埼玉県の中核病院として、地域の高度急性期医療を支えています。消化器内科では、2020年12月時点で18名の医局員を擁し、細分化されたスペシャリストよりも、むしろ消化器疾患全般の対応が可能となるゼネラリスト的な消化器専門医の育成を目指しています。
実際に、医局員の約半数が内視鏡的粘膜下層剥離術(ESD)を施行しています。経験の浅い術者による穿孔などの発生リスク低減に向けて、下部ESDの難易度をスコア化し、術者の経験に合致した症例を担当することで、ラーニングカーブの最適化を図っています1)。
このように、ESDを実施しながら炎症性腸疾患(IBD)患者の診療も担当することは、新たな治療のアプローチに繋がる可能性もあります。例えば、クローン病(CD)の直腸における瘻孔は、便意切迫感からQOLへの影響も大きいのですが、CDが寛解時であれば薬物療法等の追加は一般的ではありません。そこで、ESDの経験に基づき、内視鏡的瘻孔閉鎖術を実施したところ、QOLの改善に寄与したケースを経験しています2)。
IBD治療における薬物療法の効果と課題
潰瘍性大腸炎(UC)治療においては、新薬の登場により選択肢が多様化しましたが、基本的な治療戦略はステップアップ療法であり、まずは5-アミノサリチル酸(5-ASA)製剤を十分量投与し、必要時には局所製剤を併用することが重要となります。
5-ASA製剤に関しては、近年、アレルギーの増加が日本の多施設共同研究において示されており3)、当施設においても5-ASA製剤に対してアレルギー反応を示すUC患者は4.7%に達しています。この中には、添加物に起因するアレルギーも含まれているため、薬剤リンパ球刺激試験(DLST)に基づく薬剤変更や減感作療法を行いながら適切な5-ASA製剤を選択し、十分に検討をおこなってからチオプリン製剤へとステップアップしています4)。
ステロイドは、例えCOVID-19(新型コロナウイルス感染症)流行下であっても、必要な場合は用量を考慮した上で、躊躇せず投与すべき薬剤と捉えています。ただし、外来でステロイドを投与する場合には、通勤地域や人と接する機会が多い職場環境など、ウイルスの曝露リスクについては注意しています。
UC難治例に対する薬物療法では、抗TNF-α抗体製剤やカルシニューリン阻害剤を用いますが、当施設における検討では、内視鏡的に重症度が高いUC症例に対しては速やかな効果発現を期待してカルシニューリン阻害剤を選択する場合が多くなっています5)。そして、Mayoスコア 1以下もしくは局所のみMayoスコア 2を確認した後にカルシニューリン阻害剤からチオプリン製剤に切り替えることで再燃や手術を回避するなど、治療成績が向上する可能性が示唆されました6)。
一方、CDに対しては早期からの生物学的製剤(Bio)投与が一般的ですが、治療期間の長期化に伴って効果減弱(LOR)が課題となっています。私たちの検討では、CDに対する抗TNF-α抗体製剤投与5年後におけるLOR発現率は26~32%でした7)。ここで注目すべきは、抗TNF-α抗体製剤導入時のCRPおよびCD発症時の年齢が、5年後のLOR発現の予測因子として抽出された点です。すなわち、導入時のCRPが0.5mg/dLを超える場合や若年時のCD発症においては、LORの兆候を捉えるための検査間隔の短縮や維持療法の強化が必要となる可能性が示唆されました。なお、大腸型CDにおけるLORに対してGMAは治療選択肢の一つになると私は考えます。
UC治療におけるGMAの位置付けと地域医療連携の可能性
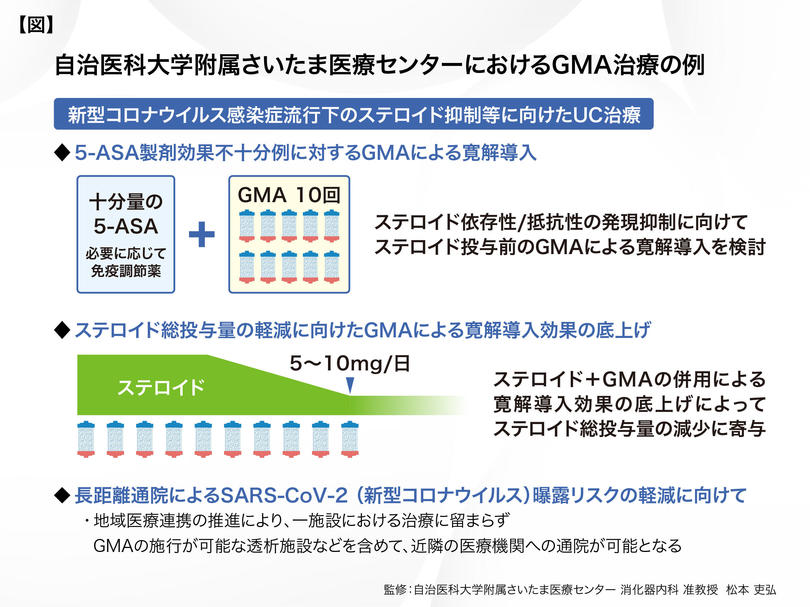
2020年のCOVID-19流行以降、UC治療におけるGMAの役割に期待が集まっているのではないでしょうか。GMAを適切に選択することで、寛解導入時にステロイド投与の回避やステロイド総投与量の減少を図れる可能性があります【図】。COVID-19の重症化リスクを考慮すると、ステロイドの漫然投与には留意が必要となります。5-ASA製剤では効果不十分なUCに対してGMAによる寛解導入を行うことで、ステロイドの使用を回避し、依存例や抵抗例の発現抑制を図れる可能性があると推察されます。
また、入院時にステロイドによる寛解導入療法を実施した際も、GMAを併用して効果の底上げを図ることで、ステロイドを5~10mg/日まで漸減後、比較的早期にステロイド離脱を図れる可能性があると私は思っています。
一方、通院におけるGMA施行では、UC患者が長距離移動となる場合、SARS-CoV-2 曝露リスクも考慮すべきと考えます。そこで、GMAが施行可能な透析施設などとの医療連携を推進することにより、近隣の医療機関に通院可能な環境を構築し、移動距離の短縮を図ることで曝露リスクの低減に期待しています。
当施設では、担当するUC患者数が2016年以降、ほぼ400人/年でプラトーに達しており、その背景には、軽症から中等者のUC患者をクリニックへ紹介する体制の確立があります。UCの地域医療連携を始めるにあたり、連携先と顔合わせの会を開き、どの程度の治療まで実施するかについてコンセンサスを得ています。そして、免疫調節剤まで、Bioまで、など各施設の希望に沿ったUC患者を逆紹介する形で、地域医療連携を進めています。しかし、このコロナ禍においてはface-to-faceの医療連携の会の実施が困難となりましたので、今後の医療連携の会の在り方や体制づくりを模索しているところです。
現在は、連携先のクリニックでもIBD治療に対する理解が深まり、5-ASA製剤の十分量の投与や、ステロイド長期投与の回避、そしてコントロールが困難になりかけた場合などは早期の段階で相談いただくことによって、地域医療連携が円滑に進められ、患者満足度や治療成績の向上が得られたと感じています。
今後、GMAについても消化器内科以外の透析施設等との地域医療連携の推進により、IBD患者の通院に要する手間や時間が軽減されることに期待しています。
1) Matsumoto, S. et al.:PLoS One, 14(6), e0219096, 2019
2) Matsumoto, S. et al:Endoscopy, 53(2), E55-E57, 2021
3) Hiraoka, S. et al.:J. Gastroenterol. Hepatol., 36(1), 137-143, 2021
4) Matsumoto, S., Mashima, H.:Sci. Rep., 10(1), 22176, 2020
5) Matsumoto, S. et al.:Clin. Exp. Gastroenterol., 10, 249-258, 2017
6) Matsumoto, S. et al.:Clin. Drug Investig., 39(8), 737-744, 2019
7) Otake, H., Matsumoto, S., Mashima, H.:Medicine (Baltimore), 96(16), e6635, 2017