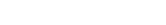GMAのこれまでとこれから:GMAのクリニカルパール探求
アダカラムインタビュー記事シリーズ
GMA 20年をこえる臨床知見からの提言
全国の先生方より、消化器および皮膚領域における最新の診療状況を踏まえた上で、様々な視点から顆粒球吸着療法(GMA)の日常診療における活用方法や工夫、メリットや課題についてお話いただきます。
IBD:炎症性腸疾患、UC:潰瘍性大腸炎、CD:クローン病、PP:膿疱性乾癬、PsA:乾癬性関節炎(関節症性乾癬)
※先生のご所属先および役職、治療指針等は掲載時点の情報です
北海道大学病院におけるIBD診療の実際 1) や多施設共同後ろ向き研究により示唆された酢酸亜鉛投与が病態改善に寄与する可能性2) などを報告してきました。
臨床研究においては、非侵襲性モニタリングツールとして腹部超音波検査(US)に着目しています。IBDの活動性評価には、内視鏡検査による画像診断が重要な役割を果たしていますが、侵襲性の観点から頻回の実施は困難です。一方、CTでは被曝リスクに対する考慮が求められ、MRIは検査機器の普及やコスト、検査時間が課題として挙げられます。そこで、USを活動性評価に活用できないかと、北海道大学式のUCに対する評価スコア(US grade)【図 1 】を考案し、大腸内視鏡所見、病理組織所見、臨床活動性スコアであるCAIとの相関について多施設共同前向き研究を行いました3) 。
本研究によってUSの有用性が示唆され、大腸はもちろんですが小腸等の検査しにくい部位や、狭窄により内視鏡が行えない、あるいは患者さんが苦痛を訴える可能性がある場合においてもUSは有用な手法であると考えます。当科では必要に応じて早急にUSを実施できる体制を整備していますが、患者さんの負担を考慮すると、今後、USによる評価がさらに普及していくことが望まれます。
このような研究のみならず、北海道大学では大学病院として人材育成に力を入れており、IBD診療においても北海道全体の底上げに寄与していると考えます。IBDグループでは、毎週火曜日にカンファレンスを実施し【図 2 】、症例検討では若手医師の考えを聞きながらグループ全体のスキルアップを図っています。IBDは10歳代の若年で発症する患者さんも多く、医師として患者さんのその後の人生に寄り添い、様々なライフイベントを支援し乗り越えていく、やりがいの大きな仕事であるということも、若い医師に伝えています。
IBD治療における近年の傾向と課題、留意点
Bioの功績は大きいと考えますが、その一方で各薬剤の位置づけは明確になっていません。特にUCはCDより薬剤の種類が多いため選択に迷う場合もあります。実情として、私は投与方法や患者背景等を考慮した上で、エビデンスと自身の経験のもと治療方針を策定しています。
IBD患者さんの高齢化が進んでおり、若年発症高齢化と高齢発症の2パターンが考えられます。両者に対する治療は分けて考慮する必要がありますが、共通して留意するのは、基礎疾患や合併症の有無、多剤併用による薬剤相互作用です。また、検査によって結核感染や癌が見つかるといった場合が少なくありません。従って高齢者に対する治療選択においては、過度な免疫抑制に注意が必要であり、必要に応じて早期に手術を検討すべきと考えます。
また、IBD患者数の増加に伴い、地域医療連携の重要性がさらに高まっています。現在、専門病院にて対応可能なIBD患者数の限界が近づいており、専門病院から一般病院への逆紹介をいかに進めるかが重要な課題です。一般病院で手を尽くしたものの、病状が悪化して専門病院へ紹介された場合、状態の改善後に再び紹介元の病院へ戻ることは、また状態が悪くなった時の不安など、患者さんの心理的に難しい部分もあろうかと思います。治療指針に則り、基本治療薬でコントロールに難渋する場合は、速やかに紹介いただくことで、その後の逆紹介も円滑に進むのではないかと考えます。一方、紹介を受ける側の専門病院も、「状態が良くなるまでこちらの病院に通い、落ち着いたら元の病院に戻りましょう」とあらかじめ伝える等の工夫が必要です。
既にIBD専門クリニックが開設された地域もありますが、今後さらに全国で増加すると推察されます。IBD患者数の増加に対して、医療連携により各施設での役割を明確にするなど、地域全体で患者さんを診るための体制作りが重要になってくるのではないでしょうか。
IBD治療、特にUC治療における維持療法を含むGMAへの期待 4) 。
ただし、どんな患者さんにもGMAを勧められるわけではありません。外来でGMAを施行する場合、定期的な通院と治療時間という時間的拘束があるため、まずはこれらを許容できることが条件となります。薬物療法でも同様ですが、必ずしも予約時間を守ってもらえる患者さんばかりではありません。そのような背景に、なるべく病院には行きたくない、薬も飲みたくない、でも病気だから仕方がなく治療している、という思いがある患者さんが存在することを医療者側も認識し、治療に対する意識を入念に確認して治療法を決める必要があります。
GMAは、2000年にUCの寛解導入療法として保険適用されて以降、適用拡大を続けてきました【図 3 】。GMAには20年をこえる使用実績とエビデンスがありますが、UCの寛解維持療法を含めこの治療法を一般に広げるためには医療費や治療環境、血管確保困難例に対する対応など手技的な課題も認められます。IBD患者さんのために、これらの課題を軽減、解決していくことで、今後のさらなるGMAの発展を期待しています。
1) Katsurada, T. et al.:PLoS One. 2012;7(9):e44113.